I tuoi occhi

Parti dell’occhio
Cornea
Cos’è la cornea?
 La cornea è un tessuto trasparente che riveste la superficie anteriore dell’occhio (è una sorta di piccola cupola che rappresenta la “barriera” esterna del bulbo oculare). Ha uno spessore di poco superiore al mezzo millimetro (520-540 µm). È composta da 5 strati: epitelio, membrana di Bowman, stroma, membrana di Descemet ed endotelio (secondo altre classificazioni ci sarebbero uno-due strati in più). Deve essere considerata la lente naturale più potente.
La cornea è un tessuto trasparente che riveste la superficie anteriore dell’occhio (è una sorta di piccola cupola che rappresenta la “barriera” esterna del bulbo oculare). Ha uno spessore di poco superiore al mezzo millimetro (520-540 µm). È composta da 5 strati: epitelio, membrana di Bowman, stroma, membrana di Descemet ed endotelio (secondo altre classificazioni ci sarebbero uno-due strati in più). Deve essere considerata la lente naturale più potente.
In condizioni fisiologiche la cornea è trasparente, avascolare, speculare: è priva di vasi sanguigni, permette ai raggi luminosi di penetrare nell’occhio facendoli convergere sulla retina dopo essere passati attraverso il cristallino. Quando la cornea è danneggiata a causa di traumi, infezioni o malattie perde la sua trasparenza: le immagini non sono più nitide e la vista risulta ridotta o compromessa; nei casi estremi si può arrivare alla cecità, ma spesso è possibile intervenire con un trapianto di cornea totale o parziale (cheratoplastica perforante o lamellare), ripristinando così la funzione visiva.
Cosa fare in caso di traumi?
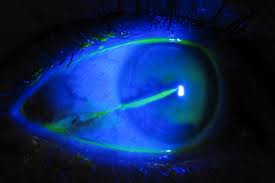 Un’abrasione corneale è una lesione superficiale dovuta al contatto accidentale con polvere, sabbia e altri corpi estranei (ad esempio schegge di legno o di metallo). Quando la cornea è lesa si può avvertire una sensazione di granulosità nell’occhio (da non confondere con la congiuntivite), dolore, arrossamento, bruciore, copiosa lacrimazione, fotofobia, visione offuscata e mal di testa.
Un’abrasione corneale è una lesione superficiale dovuta al contatto accidentale con polvere, sabbia e altri corpi estranei (ad esempio schegge di legno o di metallo). Quando la cornea è lesa si può avvertire una sensazione di granulosità nell’occhio (da non confondere con la congiuntivite), dolore, arrossamento, bruciore, copiosa lacrimazione, fotofobia, visione offuscata e mal di testa.
La cornea si può “graffiare” durante il trucco, a seguito di un trauma, per l’utilizzo di lenti a contatto o, ripetutamente, nel caso di distrofie corneali. Si tratta di una condizione molto dolorosa, che guarisce di solito nell’arco di pochi giorni, seguendo la terapia adeguata prescritta dall’oculista. Nel caso in cui si abbia il sospetto di essersi accidentalmente provocati un’abrasione corneale, è importante evitare di toccare o sfregare la superficie oculare e lavare l’occhio ripetutamente e con acqua corrente in abbondanza, in modo da eliminare qualsiasi residuo della sostanza entrata in contatto. È sempre consigliabile consultare un medico oculista o recarsi tempestivamente a un pronto soccorso oculistico.
Cosa fare in caso di sensazione di secchezza oculare?
La secchezza oculare può essere provocata da cause diverse: tra i fattori ambientali vanno ricordati la luce del sole molto intensa, i gas di scarico irritanti, l’aria condizionata o il lavoro prolungato allo schermo di un computer (si possono instillare lacrime artificiali per ridurre il problema); tra i farmaci, ricordiamo che l’occhio secco si annovera tra gli effetti collaterali di alcuni antidepressivi e beta-bloccanti. Le donne in menopausa ne soffrono di frequente, dal momento che le variazioni ormonali possono provocare alterazioni del film lacrimale. Anche i portatori di lenti a contatto sono più a rischio perché la cornea riceve un’ossigenazione minore (per questo non bisogna farne un utilizzo troppo prolungato e seguire scrupolosamente le norme d’impiego). Tra le patologie associate va ricordata la sindrome di Sjögren e altre malattie autoimmuni, come ad esempio il lupus eritematoso sistemico, l’artrite reumatoide, la sclerodermia e la tiroidite di Hashimoto.
Quali malattie possono colpirla?
La cornea è protetta da un sottile strato di lacrime (film lacrimale) e dalle palpebre, ma può essere esposta a traumi e lesionata persino dalle ciglia. Tale evenienza si può verificare in caso di entropion, una patologia delle palpebre che comporta la loro rotazione verso l’interno, oppure quando si ha un’anomala crescita cigliare (invece di estendersi verso l’esterno si rivolgono verso la superficie corneale: trichiasi).
La cornea è soggetta ad infezioni (cheratiti) più o meno profonde, che offuscano anche solo parzialmente la vista e che, una volta guarite, possono – in alcuni casi – lasciare lesioni permanenti. Possono avere origine virale, batterica, fungina o protozoaria e vengono curate in modo specifico a seconda della causa (eziologia). Una cicatrice di piccole dimensioni che permane nel tempo come esito di pregressa infezione corneale si definisce nubecola; quando, invece, si evidenzia un’opacità più profonda ed estesa si parla di leucoma. In base alla sede della cicatrice sulla cornea, si ha una riduzione dell’acuità visiva più o meno grave (lo è tanto più quanto maggiormente è centrale perché compromette la zona ottica).
La cornea si può deformare?
Sì, può accadere a causa di alcune malattie. Per ectasie corneali s’intende un gruppo di patologie congenite, a carattere multifattoriale, caratterizzate dall’alterazione della normale curvatura corneale. Le più frequenti sono: il cheratocono, la degenerazione marginale pellucida, la megalocornea e la microcornea. Le distrofie corneali sono un gruppo di disturbi progressivi, solitamente bilaterali (colpiscono entrambi gli occhi), in gran parte geneticamente determinati, di natura non infiammatoria, che causano opacizzazione del tessuto; l’età di presentazione varia a seconda della malattia considerata.
Quali esami permettono di studiarla?
La cornea può essere studiata con maggior attenzione grazie a diversi esami strumentali:
- pachimetria;
- topografia;
- conta endoteliale;
- microscopia confocale;
- OCT(del segmento anteriore).
Scheda informativa a cura dell’Agenzia internazionale per la prevenzione della cecità-IAPB Italia onlus
Leggi le condizioni generali di consultazione di questo sito
Pagina pubblicata il 4 maggio 2007. Ultimo aggiornamento: 25 gennaio 2019.
Ultima revisione scientifica: 15 aprile 2016.

Scrivi nel Forum: un medico oculista ti risponderà gratuitamente.

